Dieta en el anciano
Introducción
La alimentación saludable y el control del peso es uno de los factores modificables y determinantes para el envejecimiento sano. La población anciana tiene unos requerimientos nutricionales diferentes al resto debido a las características de este grupo poblacional, principalmente en las demencias (1). La etiología de la reducción del peso en pacientes con demencia es multifactorial: diversas hipótesis sugieren como causas la atrofia a nivel de la corteza temporal, trastornos biológicos y la ingesta energética inadecuada por trastornos en la conducta alimentaria (2).
La pérdida de peso evoluciona con atrofia muscular, con la consiguiente afectación funcional y el riesgo aumentado de infecciones sobreañadidas. Algunos pacientes muestran reacciones de aversión a la comida, principalmente de dos tipos: la dispraxia oral o la alteración en la forma de comer, y el rechazo de la comida. La valoración de los trastornos del comportamiento alimentario se puede realizar con una serie de escalas, como la de Blandford (3). Existe asociación entre la dieta y la demencia, siendo beneficiosa la dieta mediterránea, el aporte de vitaminas D, C, E y B, y perjudicial las grasas no monoinsaturadas.

Recomendación de nutrientes
El aporte calórico es menor en los ancianos, debido a que por lo general presentan una menor actividad física y una reducción del metabolismo basal. Necesitan menos calorías: un 5-10 % menos por década (300 kcal), con lo que precisan una media de 30 Kcal/kg/día (4).
En cuanto al aporte de proteínas, precisan las mismas necesidades que en adultos (40-50 g/d). Para evitar la sarcopenia, el aporte proteico debe ir siempre acompañado de ejercicio físico. Un 30% de nuestros nutrientes deben de proceder de grasas (35% si incluye aceite de oliva) porque aporta importantes ácidos grasos esenciales (linoleico y linolénico) y vitaminas liposolubles (A, D, E, K).
Las grasas monoinsaturadas son las beneficiosas para el organismo, son ricas en ácido oleico (omega 9), y se encuentran en alimentos como el aceite de oliva y las aceitunas. En cuanto a las grasas poliinsaturadas, se incluyen el omega 6 (aceite de girasol, de maíz y de soja) cuyo consumo excesivo es perjudicial por su efecto oxidante y cancerígeno, y el omega 3 (pescado azul, frutos secos, aceite de lino, linaza, soja) que es beneficioso al reducir el riesgo de enfermedades cardiovasculares (5). Las grasas hidrogenadas o trans son muy usadas en la industria porque tienen larga vida media, estabilidad frente a la fritura y realza el sabor. Se pueden encontrar en varios alimentos, principalmente de bollería industrial y congelados precocinados, no siendo recomendado su consumo pues elevan el colesterol y los triglicéridos, pudiendo ocasionar enfermedades cardiovasculares e incluso influyendo en la enfermedad de Alzheimer. De manera que es preferible el consumo moderado de colesterol en cantidades menores de 300 mg/día (en alimentos como el huevo o carnes rojas) que el consumo de grasas hidrogenadas.
En cuanto al consumo de carbohidratos, deben ser el principal aporte calórico (60%) en los ancianos, siendo preferibles los carbohidratos complejos (cereales, verduras y hortalizas, frutas, legumbres), pues hay carbohidratos de productos refinados (azúcar, pan de molde) que se deben evitar. Además, no exceder el consumo de carbohidratos si no van acompañados de ejercicio físico. El aporte de fibra recomendado es de 20-30 gramos al día, tanto en fibra soluble (legumbres, frutas, verduras, frutos secos, avena) como en insoluble (pan, arroz, pastas integrales, cereales de desayuno, verduras, piel de fruta). No se debe exceder el consumo de fibra por riesgo de diarrea (6), flatulencias y menor absorción de calcio, hierro y cinc.
En cuanto al aporte de micronutrientes (7), el anciano precisa más cantidad de vitamina B12 y ácido fólico porque es frecuente que presenten gastritis atrófica. Es importante su aporte ya que reducen los niveles de homocisteína, reduciendo el riesgo de neuropatías, enfermedad de Alzheimer y enfermedades cardiovasculares. Es necesario un aporte adecuado de magnesio y de calcio, este último especialmente en pacientes con osteoporosis, siendo recomendado 1200 mg al día. También de vitamina D son necesarias un mínimo de 800 UI/DÍA, ya que la población anciana suele tomar menos el sol y muchos presentan enfermedades renales que dificultan su metabolismo.
Por último, también es importante el aporte de vitaminas antioxidantes, como la Vitamina C, E y el betacaroteno (8). Cabe destacar que las vitaminas antioxidantes consumidas de forma artificial en suplementos no mejoran el riesgo de enfermedad CV o cáncer, por lo que no se recomienda su suplementación con complejos vitamínicos (excepto si carencia por prescripción médica). Señalar que el anciano precisa menos cantidad de vitamina A, ya que aumenta su absorción intestinal y se reduce su metabolismo hepático.
Recomendación de alimentos
Cereales, legumbres y frutos secos: deben ser la base de nuestra alimentación. Se recomiendan seis raciones al día de cereales y tubérculos: fibra, vitaminas, minerales y antioxidantes. Al menos dos raciones de legumbres por semana ya que aportan fibra, proteínas y almidón. Además de 25-30 gramos al día de frutos secos sin cáscara y crudos pues aportan lípidos, ácidos grasos insaturados y fibra.
Frutas, verduras y hortalizas: al menos 3 al día (una de ellas cruda) ya que aportan fibra, vitaminas, minerales y fitocomponentes (flavonoides, terpenos, etc.). Previenen algunos tipos cáncer (9) y enfermedades cardiovasculares. Si se cocinan pierden el 50% de sus propiedades saludables. La verdura es preferible tomarla fresca, pero si ya han pasado unos días es mejor congelada ya que habrán perdido muchos nutrientes; aunque hay que tener en cuenta que congelada tiene más sal.
Lácteos: se recomienda el consumo de 2-4 al día. Aportan proteínas, lactosa, vitaminas y calcio; pero también tienen ácidos grasos saturados, por lo que en ancianos es preferible tomar semidesnatada o desnatada enriquecida con vitamina A y D.
Carne: se recomienda un consumo moderado de carnes rojas pues contienen grasas saturadas, colesterol y sodio. Por ello, es preferible eliminar la piel, la grasa subcutánea y el tocino. También es preferible tomar la porción más magra porque tiene más grasa insaturada, y preferiblemente del pollo, del conejo, del pavo y del cerdo. Aportan proteínas, minerales (hierro, zinc) y vitamina B. En total, unas 2-3 raciones de proteínas al día procedentes de la carne, del pescado y de los huevos.
Pescado: aporta proteínas, ácidos grasos omega 3, vitaminas (A y D en pescado azul) y minerales (yodo, calcio, magnesio y fósforo). Es mejor tomarlo sin espinas, en forma de filetes o de medallones. El marisco aporta omega 3.
Huevo: tomar 3-4 huevos por semana, e incluso más en sujetos malnutridos porque tiene muchas proteínas, vitaminas (A, B2, B12, D o E) y minerales (fósforo, hierro, yodo, zinc). Si queremos evitar contenido graso, hay que quitar la yema.
Aceite: evitar aceites de coco y de palma (se usan en pastelería, bollería y heladería) por ácidos grasos saturados. Los aceites de semillas (girasol, maíz, etc.) son ricos en ácido graso linoleico. El aceite de oliva virgen es rico en ácido graso monoinsaturado oleico y tienen efecto antioxidante (10). El aceite de grasa de animales marinos tiene omega 3.
Azúcar: consumir solo ocasionalmente y que suponga menos del 10% del aporte de Kcal/día. La sacarosa es azúcar refinada por lo que no contiene otros nutrientes pero sí favorece la caries y la obesidad (11). En pacientes ancianos diabéticos con deterioro funcional o cognitivo significativo, no se debe ser tan estricto con el consumo de azúcar.
Sal: se recomienda menos de 6 gramos al día. Se deben evitar las salsas, los embutidos, los ahumados, el queso curado, los enlatados, los precocinados, los salazones (aceitunas, bacalao), los aperitivos y los frutos secos salados, especialmente en pacientes con hipertensión arterial. Como alternativas a la sal, para condimentar se puede optar por usar especias, ajo, cebolla, limón o vinagre.
Líquidos: se recomienda un aporte de 1,5 a 2 litros al día. Pero en pacientes con insuficiencia cardíaca el aporte puede ser menor para evitar congestión cardíaca. El aporte no solo procede del agua, también de las infusiones, el zumo, la sopa, los caldos y la leche. Se deben evitar bebidas azucaradas o ricas en cafeína.
Alcohol: muchos ancianos pueden tomar un vaso de vino, de cerveza o de sidra al día. Mejora el colesterol, aumenta los antioxidantes y disminuye el riesgo de trombosis. Pero estos mismos beneficios se obtienen del mosto y del zumo de uva, evitando el alcohol. Además, la cerveza es rica en vitamina B. Está contraindicado el consumo de estas pequeñas cantidades de alcohol en demencias (12), en caídas o si se toma fármacos que interaccionan con alcohol.
Recomendaciones al cocinar: usar aceite de oliva. Mejor cocer que freír; si fríes no reutilizar el aceite oscurecido y usar papel absorbente para el aceite. Hay que evitar el rebozado; si se utiliza mejor rebozar primero con harina y luego con huevo.
Bibliografía:
- Trejo Contreras A. Nutrición en la enfermedad de Alzheimer. Arch. Neurocien. (Mex., D.F.) vol. 9, no. 3, pag.151-158. 2004.
- Gómez CC, Reuss Fernández JM. Manual de Recomendaciones Nutricionales en Pacientes Geriátricos. Novartis Consumer Health. Pág 121-127. Barcelona. 2004.
- Muñoz AM, Agudelo GM, Lopera FJ. Diagnóstico del estado nutricional de los pacientes con demencia tipo Alzheimer registrados en el Grupo de Neurociencias, Medellín, 2004. Biomédica, mar. 2006, vol.26, no.1, p.113-125.
- Rubio Herrera, Manual de Alimentación y nutrición en el anciano. Cap. 22 pág. 220-225. Ed Masson. Barcelona 2002.
- Jain AP, Aggarwal KK, Zhang PY. Omega-3 fatty acids and cardiovascular disease. Eur Rev Med Pharmacol Sci. 2015;19(3):441-5.
- Eswaran S, Muir J, Chey WD. Fiber and functional gastrointestinal disorders. Am J Gastroenterol. 2013 May;108(5):718-27.
- Planas M, Conde M, Audivert S, Pérez-Portabella C, Burgos R, Chacón P, Rossello J, Boada M, Tàrraga LL. Micronutrient supplementation in mild Alzheimer disease patients. Clin Nutr. 2004 Apr;23(2):265-72.
- Joshi S. Vitamin Supplementation in the Elderly. Clin Geriatr Med. 2015 Aug;31(3):355-66. doi: 10.1016/j.cger.2015.04.004. Epub 2015 May 13.
- Magne Nde CB, Zingue S, Winter E, Creczynski-Pasa TB, Michel T, Fernandez X, Njamen D, Clyne C. Flavonoids, Breast Cancer Chemopreventive and/or Chemotherapeutic Agents. Curr Med Chem. 2015;22(30):3434-46.
- Dawidowicz AL, Olszowy M. Does antioxidant properties of the main component of essential oil reflect its antioxidant properties? The comparison of antioxidant properties of essential oils and their main components. Nat Prod Res. 2014;28(22):1952-63.
- Sadler MJ, McNulty H, Gibson S. Sugar-fat seesaw: a systematic review of the evidence. Crit Rev Food Sci Nutr. 2015;55(3):338-56.
- Piazza-Gardner AK, Gaffud TJ, Barry AE. The impact of alcohol on Alzheimer’s disease: a systematic review. Aging Ment Health. 2013;17(2):133-46.
Deshidratación en el anciano
Introducción
El agua es el principal e imprescindible componente del cuerpo humano ya que se estima que está constituido en un 75% por agua. Con el envejecimiento existe una disminución de agua corporal total, llegando a una proporción del 50%, y de la masa magra, con un aumento del tejido graso.
El agua tiene funciones esenciales para el organismo: transporte y disolvente de fluidos orgánicos, lubricante de tejidos y articulaciones, metabolismo celular, eliminación de toxinas, detritus y desechos, termorregulación y protección de infecciones.
El término deshidratación se refiere al déficit de agua intracelular como consecuencia de un trastorno del metabolismo del agua y un estado de hipertonicidad.
La prevención como parte del tratamiento implica una educación en los ancianos, en los familiares y en el personal sanitario, en cuanto a necesidades de líquidos y de identificación de situaciones de riesgo.
Tal es la importancia que en los centros residenciales, dedicados a la atención de personas mayores dependientes, la existencia de protocolos específicos de hidratación se ha considerado como un indicador de calidad asistencial en los mismos.
Necesidad de agua en los mayores
El organismo tiene unas necesidades de líquidos que son variables para cada persona en función del grado de actividad o de ejercicio físico, de las condiciones ambientales y del patrón dietético.
El gasto o intercambio diario de agua viene a ser aproximadamente de un 4% del total del peso corporal, que equivale a unos 2500-2600 ml totales. Los requerimientos medios de líquido oscilan entre 30-35 ml por kg de peso y día.
Las necesidades de agua del organismo se pueden modificar por estos factores: la edad, la temperatura, el estrés, el ejercicio, los hábitos, la dieta, la vestimenta, la función renal, la función digestiva, las quemaduras, los medicamentos y la enfermedad aguda.
Tabla 1: Factores de riesgo de deshidratación
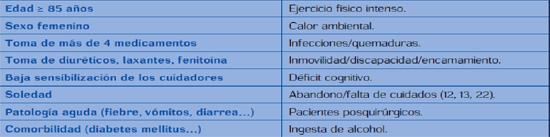
Cambios fisiológicos asociados a la edad
Las personas mayores presentan menor sensación de sed por lo que se requieren estímulos más intensos. Además, tienen alteraciones en los mecanismos de la saciedad, alteraciones gastrointestinales, sobre todo por alteración mecánica del aparato digestivo (estreñimiento), alteraciones neurológicas, alteraciones renales, y toma de medicación (anticolinérgicos, antipsicóticos, etc). Además, las personas mayores presentan alteraciones gustativas y olfatorias, restricciones de la movilidad y de accesibilidad (dispositivos de sujeción), demencias, E. de Parkinson, cuadros confusionales, etc.
Recomendaciones: la ingesta se efectuará gradualmente a lo largo del día. En cada comida se debe tomar un vaso de agua para facilitar la ingestión de sólidos; entre comidas, tomar 4-6 vasos, y se restringirá en descompensaciones, la ingesta de líquidos al levantarse, en ayunas, 300-400 ml.
Valoración del estado de hidratación/deshidratación en los mayores
Conviene recordar que no es lo mismo deshidratación que hipovolemia. La hipovolemia se refiere a cualquier situación en que el volumen extracelular está disminuido. Cuando la pérdida es por agua predominantemente se llama deshidratación.
-Factores de riesgo
- Alteraciones neurológicas, cognitivas, afectivas y sensoriales, discapacidad motora, fiebre, vómitos, diarrea, pérdidas renales y polimedicación.
-Tipos de deshidratación
- Isotónica: se caracteriza por una pérdida equimolar de agua y sodio. Los síntomas que se observarán serán tensión arterial disminuida, oliguria, pérdida de peso y signo de pliegue.
- Hipotónica: se caracteriza por una pérdida mayor de sodio que de agua. Los niveles de plasmáticos de sodio son inferiores a 135 mmol/l y la osmolaridad menor de 280 mOsm/l.
- Hiponatremia aguda: son debidos a descensos agudos o extremos de los niveles de sodio que provocan edema cerebral y las respuestas osmóticas de las mismas. Sus síntomas son: náuseas y vómitos, cefalea, letargia, y eventualmente, crisis comiciales, coma y paro respiratorio.
- Hiponatremia crónica: pueden estar asintomáticos, o con síntomas que suelen ser inespecíficos como cansancio, náuseas, etc. También se han observado tendencia a las caídas, las cuales pueden llevar a fracturas óseas, pues éstos pacientes tienen más osteoporosis.
- Hipertónica: es aquella en la que la pérdida de agua libre es mayor que la de sodio, se caracteriza por hipernatremia e hiperosmolaridad. Es el tipo de deshidratación más frecuente y de peor pronóstico. Mientras que la mortalidad en ancianos deshidratados es del 6%, en el grupo hipernatrémico alcanza el 42%. Los signos serán a nivel neuronal: temblor, irritabilidad, ataxia, espasticidad, convulsiones, alteración del nivel de conciencia y en casos muy severos, coma.
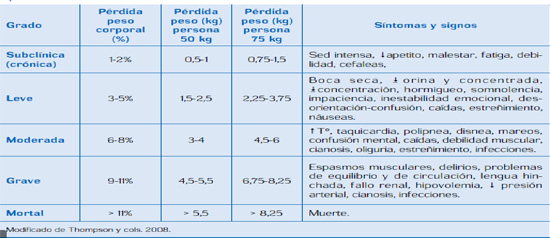
Tabla 2. Manifestaciones de la deshidratación: grados de deshidratación
Bibliografía:
Casado Moragón A, Garea Herranz E, Gil Gregorio P, Moreno Villajos N, Ramos Cordero P, Rodriguez Salazar D. (2011). Guía de buena práctica clínica en Geriatría. Hidratación y Salud, 1ª ed. [ebook] Madrid: Sociedad Española de Geriatría y Gerontología, pp.1-31. Disponible en:
https://www.segg.es/media/descargas/Acreditacion%20de%20Calidad%20SEGG/CentrosDia
/Gu%C3%ADa%20de%20buena%20pr%C3%A1ctica%20cl%C3%ADnica%20en%20Geriatr%
C3%ADa%20-%20Hidrataci%C3%B3n%20y%20salud.pdf [Consultado 10 Mar. 2018].
Desnutrición
Introducción
La desnutrición es un problema común en todos los niveles de atención sanitaria, desde atención primaria a especializada y en centros de atención geriátrica. Su incidencia en los hospitales es de hasta el 40% y en las residencias de mayores puede superar el 60% (1).
No sólo es signo de enfermedad, sino que su presencia aumenta la morbilidad, estancia hospitalaria, institucionalización y mortalidad por enfermedades concomitantes. Hasta 2/3 partes de los casos de malnutrición se deben a causas reversibles (2).
Definición
La desnutrición se define como la condición patológica resultante de una dieta insuficiente o mala asimilación de los alimentos, relacionada con pérdida de peso y masa muscular, disminución de la fuerza e inmunodeficiencia (3).
Clasificación de desnutrición
Clásicamente se han distinguido tres tipos de desnutrición:
- Desnutrición calórica, tipo marasmo. La que se desarrolla cuando existe una deficiencia crónica de energía y proteínas. En general, este tipo de desnutrición la encontramos en pacientes que presentan enfermedades crónicas (cáncer, enfermedad pulmonar obstructiva crónica, caquexia cardiaca, anorexia nerviosa, etc.)
- Desnutrición proteica, tipo Kwashiorkor. La presentan los individuos que tienen una alimentación escasa y basada fundamentalmente en cereales como fuente de energía con muy escaso aporte proteico.
- Desnutrición mixta, desnutrición proteico-calórica o kwashiorkor marasmático. Combina los dos tipos de desnutrición. Este es el tipo de desnutrición más frecuente en el medio hospitalario.
Otra clasificación de desnutrición relacionada con la enfermedad es aquella que diferencia entre: desnutrición relacionada con la inanición, desnutrición relacionada con la enfermedad crónica y desnutrición relacionada con lesión o enfermedad aguda (4).
Causas de malnutrición
La etiología de la desnutrición en el anciano es compleja y multifactorial:
- Cambios fisiológicos del envejecimiento: reducción de la masa grasa, aumento de la masa grasa, disminución del gusto por pérdidas de papilas y del olfato, reducción en la secreción de saliva, reducción de la secreción gástrica, disminución de la absorción de la vitamina C y predominio de hormonas anorexígenas, entre otras.
- Dependencia en actividades instrumentales: incapacidad para comprar, preparar o servirse comidas adecuadas por alteración física, sensorial, psíquica y social.
- Entorno físico.
- Enfermedades crónicas: diabetes, hipertensión, dislipemias, insuficiencia hepática o renal, etc.
- Presencia de síntomas desencadenados por la ingesta: dolor, náuseas y vómitos
- Alteraciones bucales.
- Alteraciones de musculatura orofaríngea.
- Enfermedades digestivas, hepáticas, pancreáticas y biliares.
- Hospitalización.
- Fármacos (2).
Diagnóstico
Existen diferentes herramientas para valorar el estado nutricional. Así, la valoración del estado nutricional comprende una valoración antropométrica (peso, talla, pliegues cutáneos, perímetros y diámetros), bioquímica (proteínas muscular o somática y visceral, linfocitos y los micronutrientes), clínica y dietética, de manera que el resultado en conjunto de cada una de las partes permita definir, de la manera más precisa, el estado nutricional de un individuo y/o grupo.
El uso de escalas en la valoración del estado nutricional optimiza la prevención de la desnutrición y permite detectar el riesgo de morbilidad de una manera sencilla y rápida. La escala Mini Nutritional Assessment (MNA) es una de las más empleadas y recomendadas en los ancianos. Dispone de una versión abreviada, el Mini Nutritional Assessment short Form (MNA-SF) que evalúa 6 parámetros (pérdida de apetito, de peso, de movilidad, enfermedad aguda o estrés, problemas de demencia y/o depresión e IMC o circunferencia de la pantorrilla en su defecto), a través de los cuales se descarta la presencia de riesgo de desnutrición (5)
Consecuencias de la malnutrición
- Pérdida de peso y de masa grasa, flacidez y pliegues cutáneos.
- Edema, hepatomegalia, diarrea.
- Alteración de la respuesta inmune, mayor incidencia de infecciones.
- Sarcopenia y pérdida de fuerza muscular: caídas y fracturas, riesgo de neumonía.
- Astenia, depresión y mayor anorexia.
- Riesgo de intoxicación farmacológica por reducción de fracción libre de fármacos con alta afinidad por albúmina y menor eficacia del metabolismo hepático.
- Síntomas específicos de cada déficit de micronutrientes (2).
Tratamiento. Intervención nutricional
El objetivo del tratamiento es proporcionar todos los nutrientes necesarios y en las cantidades adecuadas de manera individualizada, para mantener un buen estado nutricional, y así conseguir la recuperación de parámetros normales del organismo (antropométrico, bioquímico e inmunitario), recuperar el peso perdido y restaurar una función fisiológica normal.
Consecuentemente, la comida es normalmente la primera línea de tratamiento y debe considerarse parte de los cuidados clínicos (6), siendo necesarios, en muchos casos, suplementos vitamínicos y/o alimenticios.
En este punto, hablamos de alimentación básica adaptada cuando existe una modificación en la preparación y en la elección de los alimentos naturales para adaptarla a las necesidades individuales (cambios en la consistencia, adición de alimentos de alta densidad de nutrientes y uso de alimentos fortificados), y de los suplementos orales, que son preparados farmacéuticos formulados para su uso asociado a la dieta habitual. Suelen usarse en volúmenes pequeños (125-200ml) y existen presentaciones de consistencia líquida y semisólidos para pacientes con disfagia.
Su uso en desnutrición ha demostrado numerosos beneficios, entre los que se encuentran: aumento de la ingesta calórica total y de peso, no disminuyen el apetito, reducen la mortalidad y estancia hospitalaria y su uso se asocia a una mejoría funcional (menos caídas, menos dependencia en actividades básicas, mejor situación inmunológica, menor morbilidad en fractura de cadera y estancia en unidades de rehabilitación) (2).
Hay que tratar y estudiar la patología que origine malnutrición. Valorar deprescripción de fármacos que puedan ocasionar anorexia.
Bibliografia:
- García de Lorenzo y Mateos A., Álvarez J., De Man F.. Envejecimiento y desnutrición: un reto para la sostenibilidad del SNS; conclusiones del IX Foro de Debate Abbott-SENPE. Nutr. Hosp. [Internet]. 2012 Ago [citado 2018 Mar 20] ; 27( 4 ): 1060-1064. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0212-16112012000400013&lng=es. http://dx.doi.org/10.3305/nh.2012.27.4.5979.
- Macías Montero M, Guerrero Díaz M, Prado Esteban F, Hernández Jiménez M, Muñoz Pascual A. Malnutricíon. In: Antón Jiménez M, Benvavent Boladeras R, Boyano Sánchez I, Clerencia Sierra M, Corujo Rodriguez E, Espaulella Panicot J et al., ed. by. TRATADO DE GERIATRIA PARA RESIDENTES. 1st ed. Madrid: International Marketing & Communication, S.A. (IM&C); 2007. p. 227-242.
- Alvarado-García A, Lamprea-Reyes L, Murcia-Tabares K. La nutrición en el adulto mayor: una oportunidad para el cuidado de enfermería. Enfermería Universitaria [Internet]. 2017;14(3):199-206. Available from: http://www.scielo.org.mx/scielo.php?script=sci_arttext&pid=S1665-70632017000300199
- Álvarez Hernández, J. Desnutrición y enfermedad crónica. Nutrición Hospitalaria [Internet]. 2012;5(1):4-16. Recuperado de: http://www.redalyc.org/articulo.oa?id=309226797002
- Andía Muñoz V. Estudio de salud percibida y análisis del riesgo de desnutrición en un centro de atención integral de ancianos [Doctorado]. Facultad de farmacia, Universidad del País Vasco; 2017.
- Martín Clavo S. Valoración del estado nutricional del paciente geriátrico institucionalizado: Mini Nutritional Assessment [Doctorado]. Universidad de Extremadura; 2015.
Disfagia en el anciano
Definición
Disfagia es la dificultad para tragar que impide progresar alimentos o bebidas a través de la boca, la faringe o el esófago hasta el estómago.
Los trastornos de la deglución se dividen anatómicamente en dos tipos:
- Disfagia orofaringea, que impide la transferencia del bolo desde la boca al esófago debido a trastornos neuromusculares que afectan a la hipofaringe y al esófago superior.
- Disfagia esofágica, que es la alteración del tránsito por el esófago hasta el estómago causado por diversos trastornos de la motilidad o lesiones mecánicas obstructivas (1).
Tabla 3. Síntomas clínicos directos e indirectos de disfagia (2).
| Síntomas indirectos | Síntomas directos |
| -Dificultad para iniciar la deglución o necesidad de tragar varias veces -Congestión, tos al ingerir líquidos o sólidos -Caída de los alimentos de la boca al comer o babeo -Vómitos, regurgitación, reflujo -Almacenamiento de alimentos en los carrillos | -Rehusar a comer -Aversión a los alimentos -Episodios neumónicos de repetición -Pérdida de peso -Anorexia -Malnutrición -Deshidratación
|
Prevalencia
La disfagia orofaringea es un síntoma prevalente entre la población anciana debido a los cambios propios de la edad y a una mayor prevalencia de patologías en las que la deglución se ve alterada. Sus consecuencias tienen un gran impacto en la salud, la capacidad funcional y la calidad de vida de las personas que lo padecen, así como un importante aumento de costes derivados para el sistema sanitario (3).
Después de un accidente cerebrovascular entre un 51% y un 64% tienen problemas de deglución. En Parkinson es un problema frecuente, 4 de cada 5 pacientes puede sufrir disfagia, pero solo 1 de cada 3 refiere síntomas. El mayor porcentaje de disfagia aparece en enfermos de Alzheimer donde hasta un 84% sufren esta alteración (4).
Diagnóstico
En el proceso de valoración, en primer lugar, se deberá realizar una anamnesis detallada que nos ayudará en gran medida a determinar el origen de la disfagia (5), así como una exploración física que valore todas las estructuras que participan en la deglución (movilidad labial, lingual, sensibilidad oral y exploración de reflejos) (6). Por otro lado, tenemos las exploraciones complementarias como la fibroendoscopia de la deglución y la videofluoroscopia. Esa última se considera, a menudo, la prueba de elección para su evaluación, aunque no siempre se encuentra disponible en los centros (5,6).
El test que se ha demostrado útil en la práctica clínica para el diagnóstico de la disfagia es el método de exploración clínica volumen-viscosidad (MECV-V) (7), que se basa en la observación de signos de seguridad (tos, disfonía, voz húmeda, desaturación de oxígeno) y signos de eficacia (sello labial, residuos orales, carraspeo, deglución fraccionada). Permite determinar cuál es el volumen y textura más seguro para la deglución (8).
La prevalencia de disfagia no conocida puede ser elevada en centros residenciales, ya que la mayoría de los ancianos piensa que forma parte del proceso normal de envejecimiento. La aplicación de un método clínico estandarizado como el MECV-V ayuda a diagnosticar este problema y a reducir sus complicaciones (9).
Tratamiento
Los objetivos del tratamiento deben ir orientados a una deglución eficaz y segura, que mantenga un estado adecuado de nutrición/ hidratación, a la vez que disminuya el riesgo de broncoaspiraciones y otras complicaciones médicas asociadas (6). Para ello, se deben adoptar una serie de medidas generales, posturales, higiénicas, dietéticas y de soporte nutricional (4,6,10,11). La dieta prescrita para estos pacientes debe además de ser equilibrada y respetar las limitaciones por otras patologías que pudieran existir, complacer las preferencias del paciente y contener la adaptación de alimentos sólidos y líquidos en función de la textura apropiada en cada caso (9).
La nutrición enteral (NE) se debe valorar por sonda nasogástrica (SNG) cuando el paciente no puede recibir alimentación durante 7 días o 5 en el caso de encontrarse ya malnutrido. Si la NE se prolonga más de 1 – 3 meses se debe valorar NE por gastrostomía por vía endoscópica o radiológica (2, 8). Pero estos tratamientos deben de ser individualizados, ya que no están recomendados en demencias severas ni pacientes terminales.
Bibliografía
- Sebastián Domingo J. Disfagia Problemas de deglución. Farmacia Profesional [Internet]. 2001 [consultado 4 Marzo 2018];15(5):84-87. Disponible en: http://www.elsevier.es/es-revista-farmacia-profesional-3-articulo-disfagia-problemas-deglucion-13013455
- de Luis D, Izaola O, de la Fuente B, Muñoz-Calero P, Franco-López A. Enfermedades neurodegenerativas; aspectos nutricionales. Nutr Hosp [Internet]. 2015 [consultado10 Marzo 2018];32(2):946-951. Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0212-16112015000800060&lng=es&nrm=iso
- Clavé P. Disfagia orofaríngea en el anciano. Rev Esp Geriatr Gerontol [Internet]. 2012 [consultado 8 Marzo 2018];47(4):139-140. Disponible en: http://www.elsevier.es/es-revista-revista-espanola-geriatria-gerontologia-124-articulo-disfagia-orofaringea-el-anciano-S0211139X12001217?referer=buscador
- Sánchez Peláez M. Disfagia orofaringea en el anciano hospitalizado. Nuber Científ [Internet]. 2015 [consultado 10 Marzo 2018];2(15):49-56. Disponible en: http://nc.enfermeriacantabria.com/index.php/nc/article/view/118
- Defilippi C. ¿Cómo estudiar al paciente con disfagia?. Gastroenterol latinoam [Internet]. 2014 [consultado 10 Marzo 2018];25(1):19-21. Disponible en: http://gastrolat.org/DOI/PDF/10.0716/gastrolat2014s100004.pdf
- Jiménez Rojas C, Corregidor Sánchez A, Guitiérrez Bezón C. Disfagia. In: Antón Jiménez M, Abellán Van Kan G, ed. by. Tratado de geriatría para residentes. Madrid: Sociedad Española de Geriatría y Gerontología; 2007. p. 545-553.
- Baena González M, Molina Recio G. Abordaje de la disfagia en enfermos de alzhéimer. Nutr Hosp [Internet]. 2016 [consultado 8 Marzo 2018];33(3). Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0212-16112016000300034&lng=es&nrm=iso&tlng=es
- Ballesteros Pomar M, Palazuelo Amez L. ¿Y después del ictus, qué hacemos para nutrirle?. Nutr Hosp [Internet]. 2017 [consultado 6 Marzo 2018];34(Supl.). Disponible en: http://revista.nutricionhospitalaria.net/index.php/nh/article/view/1239/549
- Ferrero López M, García Gollarte J, Botella Trelis J, Juan Vidal O. Detección de disfagia en mayores institucionalizados. Rev Esp Geriatr Gerontol [Internet]. 2012 [consultado 8 Marzo 2018];47(4):143-147. Disponible en: http://www.elsevier.es/es-revista-revista-espanola-geriatria-gerontologia-124-articulo-deteccion-disfagia-mayores-institucionalizados-S0211139X11003167?referer=buscador
- Garcia -Peris P, Velasco C, Frías Soriano L. Manejo de los pacientes con disfagia. Nutr Hosp Suplementos [Internet]. 2012 [consultado 10 Marzo 2018];5(1):33-40. Disponible en: http://www.redalyc.org/html/3092/309226797004/
- Torres Camacho M, Vázquez Perozo M, Parellada Sabaté A, González Acosta M. Disfagia en ancianos que viven en residencias geriátricas de Barcelona. Gerokomos [Internet]. 2011 [consultado 6 Marzo 2018];22(1). Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1134-928X2011000100004&lng=es&nrm=iso
Autores del artículo

Dr. Fco. Javier Montero Parra
Licenciado en Medicina y Cirugía y especialista en Medicina del Trabajo. (Responsable médico del servicio de prevención de riesgos laborales- SEPREVILLA). Actualmente es responsable del Servicio Médico en la residencia ILUNION El Robledillo, en Villarrobledo (Albacete). Vicepresidente del Comité de Ética de ILUNION Sociosanitario

Dr. Sergio Salmerón Ríos
Geriatra del Hospital General de Villarrobledo. Vicepresidente de la Sociedad Castellano-Manchega de Geriatría y Gerontología

José Cándido Muñoz Clemente
Graduado en Enfermería. Enfermero en Residencia Ilunion “El Robledillo” Villarrobledo (Albacete)

Caridad Gómez Romera
Directora de Residencia Ilunion “El Robledillo” Villarrobledo (Albacete). Especialista en Enfermería Geriátrica

Elena Pintilli
Diplomada en Enfermería. Enfermera en Residencia Ilunion “El Robledillo” Villarrobledo (Albacete). Enfermera en Hospital General de Villarrobledo. Especialista en Enfermería Geriátrica

Ana María Martínez Chavarri
Graduada en Enfermería. Técnico en Cuidados Auxiliares de Enfermería. Enfermera en Residencia Ilunion “El Robledillo” Villarrobledo (Albacete).

José Antonio Gutiérrez Fernández
Diplomado en Enfermería. Coordinador de Enfermería en Residencia Ilunion “El Robledillo” Villarrobledo (Albacete)

Ana Cristina Gómez Romera
Diplomada en Enfermería. Enfermera en Residencia Ilunion “El Robledillo” Villarrobledo (Albacete). Enfermera en Hospital General de Villarrobledo. Experta en Enfermería Geriátrica

Carolina Castillo Rodríguez
Diplomada en Enfermería. Enfermera en Residencia Ilunion “El Robledillo” Villarrobledo (Albacete). Experta en Enfermería Geriátrica
2 Comments
Deja una respuesta
Tu dirección de correo electrónico no será publicada. Los campos obligatorios están marcados con *




Me parece un artículo de investigación muy interesante, sobre todo lo relacionado con la disfagia en el anciano.
¿Tienen algún otro post donde entren en más detalle en ese tema?
Un saludo.
Buenos días,
Puede ver todo lo que hemos pubicado sobre alimentación aquí:
https://geriatricarea.com/?s=disfagia